DIAGNÓZA
Podezření na melanom
Vrátili jste se od Vašeho lékaře, který vyslovil podezření, že pigmentový útvar, který máte na kůži by mohl být maligní melanom. Co to pro vás znamená?
Prvním krokem, který uděláte, je zachovat klid. Jedná se pouze o podezření. Z klinického vyšetření kožní lékař většinou dovede s velkou spolehlivostí diagnózu maligního melanomu určit, ale i pro velmi zkušené oko je stanovení takové diagnózy velmi obtížné a není na sto procent. I přes použití nejmodernější optické techniky (ruční a digitální dermatoskop) je přesnost klinické diagnózy před provedením histologického vyšetření úspěšná zhruba na devadesát procent. Již z tohoto vyplývá, že se pro potvrzení nebo vyloučení diagnózy se pigmentový útvar musí chirurgicky odstranit a podrobit histologickému vyšetření v mikroskopu dermatopatologa.
Odstranění podezřelého pigmentového znaménka
Mikroskopické vyšetření tkáňového vzorku, které slouží k definitivnímu stanovení diagnózy, se dá provést pouze z nepoškozeného kvalitního materiálu. Velmi tedy záleží na šetrném vyjmutí mateřského znaménka, které se nám podaří prakticky výhradně s použitím skalpelu. Jako kožní lékaři důrazně odrazujeme od leptání znamének různými chemikáliemi, mrazení tekutým dusíkem nebo odpařování laserem či elektrickou jehlou. Takováto likvidace podezřelé tkáně nám ve většině případů zabrání stanovení důležité mikroskopické diagnózy na jedné straně a zkontrolování, zda se znaménko podařilo odstranit celé na straně druhé. I to je důležité, protože při neúplném vyndání útvaru můžeme následným malým chirurgickým výkonem odstranění včas spolehlivě dokončit.
Určitě není na místě si pokládat otázku: „mám si to vůbec nechat vyřezávat?“ Je-li již jednou vysloveno podezření na maligní melanom, před dalšími nepříjemnostmi vás může spolehlivě ochránit pouze kvalitně provedený dermatochirurgický, tedy operační výkon. Je třeba zdůraznit, že nijak nezhorší prognózu vašeho onemocnění, ale z podstaty věci je tomu právě naopak.
1.
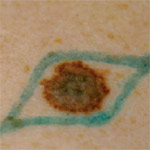
2.
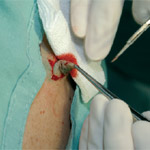
3.
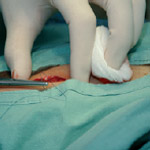
4.
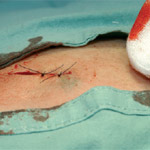
Potvrzení diagnózy
„Tak je to bohužel pravda, dermatopatolog řekl, že mám maligní melanom, prostě kožní rakovinu, zhoubný nádor.“ Na co bychom se po sdělení takové informace měli zeptat? U maligního melanomu významně ovlivňuje jeho prognózu a další léčebný postup celková tloušťka nádoru a další údaje. Proč právě tloušťka nádoru? Čím je nádor tlustší, tím se prognóza onemocnění zhoršuje. Za takovou magickou hranici mezi příznivější a méně příznivou prognózou se považuje tloušťka 1 mm (udává se v histopatologické nomenklatuře jako Breslowův index). Ani pro pacienty s tloušťkou pod 1 mm to neznamená, že by už nemuseli na kožní pracoviště docházet. Rozdílem je to, že se ale ve většině případů vystačí s běžnou klinickou kontrolou, která se zaměřuje především na místní kožní nález a vyšetření mízních uzlin. Není nutný následný doplňující chirurgický zákrok ani podávání léků.
Tloušťka nádoru nad 1 mm ale už vyžaduje ještě různá další opatření.
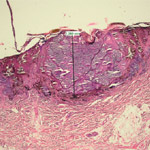
LÉČBA
Chirurgická léčba
Reexcize (rozšíření ochranného lemu kolem původního nádoru)
Mikroskopické vyšetření nám nejen upřesní diagnózu ale zároveň nás informuje, jak široký pruh zdravé kůže odděluje nádor od chirurgického řezu. Podle tloušťky nádoru, kterou ale zjistíme až histologicky, jsou doporučeny různé šířky tzv. ochranných lemů. Protože klinicky můžeme tloušťku nádoru pouze velmi nepřesně odhadnout a potřebnou informaci tedy získáme až po jeho vynětí, často je nutné ještě jednou podstoupit chirurgický výkon a rozšířit excizi o 0,5-2 cm z každé strany operačního řezu. Je to především v případě, že byl nádor na kosmeticky exponovaném místě a operatér se snažil provést původní vynětí nádoru s ohledem na okolní struktury co nejšetrněji.
Historie ochranného lemu prodělala v posledních desetiletích velký vývoj. Byly doby, kdy se prováděly heroické výkony s amputacemi končetin a znetvořujícími plastikami. Podrobným výzkumem se ale zjistilo, že prognóza takto ošetřených pacientů se nijak neliší od prognózy nemocných ošetřených přiměřeným chirurgickým zákrokem. Celá strategie ochranných lemů vlastně vychází z představy, že nádorové buňky nemusí být přítomny pouze v klinicky viditelném vlastním nádoru, ale mohou se samostatně nebo ve skupinkách vyskytovat v jeho těsném okolí.
Biopsie sentinelové uzliny
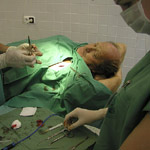
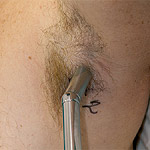
Nádorové buňky se mohou z původního ložiska šířit různými cestami, z nichž u maligního melanomu je nejčastější šíření mízními cévami. V dřívějších dobách se proto se od určité tloušťky melanomu odstraňovaly veškeré mízní uzliny v příslušné spádové oblasti. Ty totiž slouží jako jakýsi filtr v potrubí, který může nádorové buňky vychytat a nějakou dobu zabránit jejich rozšíření dále do organismu. Tyto buňky většinou však nedovede zlikvidovat, takže při jejich ponechání v uzlině se může vytvořit druhotné nádorové ložisko. Později se zjistilo, že lymfa (míza) teče obvykle nejprve do jedné uzliny a potom teprve protéká do dalších v okolí a také nádorové buňky se tedy nejprve zachytí v té první uzlině a teprve později se mohou šířit do okolních uzlin. Proto se hledaly způsoby, jak tuto první spádovou (sentinelovou) uzlinu objevit. V dnešní době tato metoda již existuje. K vyhledání první spádové uzliny využívá kombinaci označení radioizotopem a barvivem. K tomuto zákroku jsou indikováni všichni pacienti s klinicky velmi podezřelým nádorem, u kterého očekáváme tloušťku větší než 1 mm nebo pacienti, u kterých byl již melanom odoperován a histopatolog změřil tloušťku rovnou nebo větší 1 mm. Tato indikace vychází z celosvětově platných doporučení.
V praxi takový zákrok vypadá tak, že pacient obvykle za krátkodobé hospitalizace absolvuje výkon v místním znecitlivění, kdy se vyjme již zmíněná spádová uzlina, která se podle lokalizace melanomu nachází většinou ve třísle, v podpaží nebo na krku. Před tímto zákrokem se provede vlastní označení, které má 2 fáze. Nejprve se na pracovišti nukleární medicíny vstříkne podkožně v okolí nádoru nebo jizvy po něm malé množství radioaktivně značených částic, které se mízní cestou dostanou do hledané mízní uzliny a v ní se vychytají. Těsně před operací se ještě do stejného místa podkožně vstříkne roztok patentní modři, který se stejným způsobem dostane do mízní uzliny. Operace se pak zahajuje po předchozí kontrole místa nad uzlinou speciální sondou, která je schopna změřit intenzitu záření vysílaného označenou mízní uzlinou. Toto vyšetření umožňuje najít nejbližší místo na kůži, pod kterým je uzlina uložena a tím provést chirurgické odstranění spádové uzliny co nejšetrněji. I během operace se k vyhledávání průběžně používá sterilní vyhledávací sonda a přesné dohledání umožní navíc barevné označení patentní modří.
Uzlina se odešle k histologickému a histochemickému vyšetření. V případě, že se v ní najdou nádorové buňky, provede se následně odstranění všech uzlin ve spádové oblasti. Pokud tomu tak není, je pacient, u kterého by se dříve tato tzv. „elektivní lymfadenektomie“ provedla, tohoto méně příjemného výkonu ušetřen.
Celkové vyšetření pacienta
V tuto chvíli již víme, jak hluboko nádor prorůstal do kůže a zda se nádorové buňky šířily mízními cestami (histologické vyšetření sentinelové uzliny). Od určité tloušťky nádoru je ještě třeba doplnit informaci o tom, zda se nádorové buňky nedostaly i do jiných vnitřních orgánů krevní cestou. K tomu nám slouží kromě základního interního a neurologického klinického vyšetření i zobrazovací metody. Mezi tyto základní vyšetřovací metody patří sonografie (ultrazvukové vyšetření) břicha, mízních uzlin, RTG plic. Individuálně se pacient vyšetří i na oddělení nukleární medicíny pomocí scintigrafie skeletu, na rentgenovém pracovišti pomocí počítačové tomografie mozku (CT mozku) a v obzvláště komplikovaných případech se přistupuje i k vyšetření PET-CT (pozitronová emisní tomografie kombinovaná s CT vyšetřením).
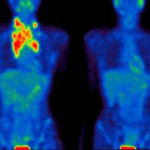

Pro posouzení prognózy a volbu dalšího léčebného postupu je na základě získaných údajů ze všech vyšetření třeba zařadit pacienta do příslušného stádia. Obecně řečeno platí, že pacienti s prokázaným postižením melanomem pouze kůže, se zařadí do stádia I nebo II. Ve stádiu III se nachází pacienti s primárním melanomem kůže a prokázaným průnikem melanomových buněk do spádových mízních uzlin (mikroskopické postižení zjištěné na podkladě vyšetření senitnelové uzliny nebo makroskopické postižení diagnostikované klinicky nebo pomocí sonografie). Do stádia III se dále řadí pacienti s kožními nebo podkožními metastázami melanomu, které se nacházejí buď v bezprostředním okolí nádoru nebo v prostoru mezi nádorem a spádovou mízní uzlinou. Do stádia IV se dostanou pacienti se vzdálenými metastázami na kůži, mízních uzlinách nebo vnitřních orgánech.
Léčba v jednotlivých stádiích
Nízkorizikoví pacienti
U nízkorizikových pacientů (stádium I a IIa) nenásleduje po chirurgickém odstranění melanomu žádná další léčba.
Rizikovější pacienti

Obvykle se jedná o pacienty ve stádiu IIb a III. Pacienti jsou po dobu 1-2 let léčeni následnou tzv. adjuvantní imunoterapií. Tato terapie není cytostatickou léčbou, ale jedná se o podávání interferonu alfa. Je to látka, která je tvořena v malém množství buňkami imunitního systému a jejíž účinek je závislý na druhu organismu, ve kterém se vytváří. To znamená, že interferon alfa koně, účinkuje pouze u koní, lidský interferon alfa pouze u lidí. Proto se interferon alfa nedá získávat od jiných biologických druhů než lidí, ale podobně jako insulin, se ve větším množství dá připravit biotechnologickými metodami. Takový interferon je identický s lidským a může se dávkovat ve vyšším množství, než je jeho koncentrace za normálních okolností. Vysoká hladina interferonu alfa v krvi výrazně podpoří vlastní obranyschopnost organismu a nasměruje ji proti nádorovým buňkám, které by se mohly šířit do tkání. V několika klinických studiích byl prokázán jeho tlumící vliv na růst a množení nádorových buněk, ale i jeho příznivý účinek na regresi (zmenšení) nádoru.
Podávání interferonu alfa je pro nemocného relativně jednoduché. Pacient si obvykle sám vstřikuje podkožně z předplněné injekční stříkačky nebo speciálního dávkovacího pera stanovené množství léku. Forma aplikace se dá přirovnat k podávání insulinu u pacientů s cukrovkou, i když není tak častá.
Další léčebné možnosti u pacientů s různým postižením ve III. stádiu:
- Chirurgie
Chirurgické (operační) řešení se využívá při odstraňování kožních a podkožních metastáz, zejména pokud jsou ojedinělé. Provádí se v místním znecitlivění. - Aktinoterapie
Aktinoterapie neboli ozáření se provádí při léčbě mnohočetných kožních, podkožních metastáz nebo metastáz ve spádových mízních uzlinách, které není možno odstranit operačně (z důvodu lokalizace, množství nebo stavu pacienta). - Intralezionální imunoterapie
Vstříknutí imunoterapeuticky působícího preparátu (nejčastěji interferon alfa nebo interleukin 2) injekčně přímo do kožní nebo podkožní metastázy. - Kryoterapie
Zmrazení kožní metastázy kryokauterem. - Laserová terapie
Odpaření ložiska kožní metastázy CO2 laserem. - Izolovaná končetinová cytostatická perfúze
Léčebný postup, který se používá k léčbě mnohočetných kožních nebo podkožních metastáz lokalizovaných na jedné končetině. Zabezpečení mimotělního oběhu postižené končetiny umožňuje aplikovat vysoké koncentrace cytostatika aniž by to významně zatížilo celý organismus. - Lokální terapie imiquimodem
Místní aplikace imiquimodu, látky, která působí imunostimulačně. Považuje se za experimentální přístup při léčbě kožních metastáz. - Exenterace mízních uzlin postižené spádové oblasti
K tomuto zákroku jsou indikováni pacienti s průkazem metastáz v regionálních mízních uzlinách zjištěných na podkladě pozitivní sentinelové uzliny (viz výše) nebo klinicky/sonograficky přítomných metastáz v těchto uzlinách. Jedná se o zákrok v celkové anestézii, kdy se z postižené oblasti (nejčastěji z podpaží či třísel) odstraní všechny mízní uzliny. Nevýhodou této nutné operace je možnost vzniku lymfatického otoku postižené končetiny. Je nutné, aby byl pacient po takovém zákroku co nejdříve odeslán na oddělení rehabilitace k zahájení lymfodrenáží a cvičení, aby se předešlo vzniku těchto komplikací.
Pacienti ve stádiu IV
Pacienti ve stádiu IV jsou léčeni podle typu postiženého orgánu, stavu nemocného a dalších kritérií chirurgicky, aktinoterapií, chemoterapií cytostatiky, imunoterapií nebo chemoimunoterapií. Orgánovými metastázami jsou nejčastěji postiženy plíce, játra, mozek, kosti a další orgány. Zlatým standardem cytostatické léčby u pacientů s pokročilým maligním melanomem je chemoterapeutikum dakarbazin.
KONTROLY
Pacienti po prodělané chirurgické léčbě musí docházet na následné kontroly, říká se tomu dispenzarizace. Standardně se tyto kontroly provádí v melanomové ambulanci a je nutné dodržovat časový harmonogram návštěv, který určí ošetřující lékař v závislosti na stádiu pacienta.
Tyto pravidelné kontroly mají své opodstatnění ze dvou hlavních důvodů.
- Se zvyšujícím se stádiem pacienta se zvyšuje i riziko vzniku dceřinných ložisek – metastáz.
- Pacienti s jedním melanomem jsou ohroženi vznikem druhého, tzv. duplicitního, melanomu 10 x častěji než ostatní populace. A tak se při každé kontrole v rámci dispenzarizace provádí fyzikální vyšetření kůže, včetně kštice, sliznic, dlaní a plosek. Dále se důkladně vyšetří jizva po odstraněném melanomu a palpačně i spádové mízní uzliny. V pravidelných intervalech se také v závislosti na stádiu onemocnění provádí zobrazovací metody ke zjištění případných metastáz.

Vzhledem k tomu, že 50 % metastáz u maligního melanomu vzniká během 5 let od chirurgické léčby primárního tumoru, jsou v tomto období nutné intenzivní a časté kontroly. Pozdní metastázy (po 10 letech po odstranění melanomu) jsou sice vzácné, ale možné, a proto by měla být následná péče, byť v omezené míře, doživotní.
Nesmíme zapomenout, že tyto kontroly plní i důležitou psychosociální funkci. Často se u těchto pacientů vyskytují nadměrné obavy, které může lékař správným vysvětlením celé problematiky a rozhovorem rozptýlit.



